En hjernetumor kaldes også en svulst i hjernen – de to ord ”svulst” og ”tumor” betyder det samme. Hjerne og rygmarv kaldes tilsammen for centralnervesystemet og – forkortet – CNS. Af Karsten Nysom, overlæge dr.med., BørneUngeKlinikken, Rigshospitalet
Årsager og arvelighed ved tumorer i hjerne og rygmarv
Over 90% af de tumorer, børn og unge får i hjernen og rygmarven, opstår uden kendt årsag, og de er ikke arvelige. Dog har personer med bestemte arvelige sygdomme øget risiko for at udvikle tumorer i hjerne og rygmarv. For eksempel har børn med neurofibromatose type 1 markant øget risiko for tumorer i hjernen. En række andre, meget sjældne arvelige syndromer, giver øget risiko for at udvikle tumorer, men disse tilstande er, både enkeltvis og samlet set, meget sjældne, også hos børn med kræft.
Symptomer ved tumorer i hjerne og rygmarv
De symptomer (sygdomstegn), som barnet udvikler, hænger tæt sammen med barnets alder, hvor tumoren sidder og hvor hurtigt den vokser. De fleste symptomer skyldes, at tumoren trykker på det omgivende hjernevæv eller forstyrrer vandcirkulationen i hjernen, så barnet får hydrocefalus (udspiling af hulrummene i hjernen, ”vand i hovedet”). Spædbørn og småbørn kan mangle appetit, kaste op, trives dårligt, være urolige eller have skrigetendens. Hos nogle børn bliver kraniets fontanelle (“den bløde plet”) mere spændt og hård, barnet kan få tendens til at ligge med nakken bøjet bagover eller få kramper. Hovedomfanget hos børn under 1 år kan vokse hurtigere end normalt.
Udviklingen kan gå i stå, eller barnet kan tabe færdigheder. Større børn kan få hovedpine, kvalme og opkastninger, især om morgenen. De kan også ændre adfærd eller få svært ved skolearbejdet og have større søvnbehov. De kan få delvis eller hel lammelse eller styringsbesvær af ansigt, hoved, arme eller ben, svimmelhed, synsforstyrrelser eller hormonforstyrrelser som hæmmet vækst eller tidlig pubertet. Der kan komme mindre eller større kramper med eller uden påvirkning af bevidstheden. Nogle tumorer opdages tilfældigt, i forbindelse med at barnet skannes for noget helt andet.
Undersøgelser ved tumorer i hjerne og rygmarv
Hvis lægen mistænker, at et barn har en tumor i hjerne eller rygmarv, bliver barnet skannet med CT eller MR. CT-skanning bruger røntgenstråler, er hurtig og findes på alle hospitaler. MR-skanning bruger magnetfelter, tager længere tid, er ikke altid akut tilgængelig, men giver til gengæld meget mere nuancerede billeder end CT, og er den eneste metode, der kan skanne omkring rygmarven. Børn under 6 år må oftest bedøves til MR-skanning for at ligge stille nok, da skanneren larmer meget, og skanningen varer lang tid. Skanningerne viser hvor tumor sidder, om der er tegn på spredning, og om der er tegn på hydrocefalus (”vand i hovedet”).
Skanningerne kan vejlede om en tumors type, men i de allerfleste tilfælde er det en vævsprøve udtaget ved biopsi eller operation der afgør præcist hvilken tumortype der er tale om.
- Lumbalpunktur (undersøgelse af en prøve af rygmarvsvæsken) kan i nogle tilfælde afgøre tumors type, og kan vise om tumor har spredt sig, så der er tumorceller i væsken.
- Øjenundersøgelse vurderer om tumor trykker på synsbanerne, og om der er tegn på hydrocefalus (”vand i hovedet”).
- EEG (elektro-encefalo-gram) undersøger hjernens elektriske aktivitet, hvis der er mistanke om kramper eller andre anfald.
- En detaljeret undersøgelse af hørelsen (audiometri) udføres ved mistanke om nedsat hørelse eller tumor i nærheden af hørenerven.
Hormonundersøgelser foretages, hvis der er mistanke om, at tumor har ændret hormonproduktionen.
Behandlinger ved tumorer i hjerne og rygmarv
Det er ikke alle tumorer i hjernen og rygmarv hos børn og unge, der kræver umiddelbar behandling. Nogle tumorer giver få eller ingen symptomer og observeres derfor i første omgang med jævnlige skanninger og lægeundersøgelser – måske var tumor et tilfældigt fund uden betydning. Andre hjernetumorer er så karakteristiske på skanningerne, at man starter behandling med kemoterapi eller strålebehandling uden først at tage en vævsprøve. Men for de allerfleste hjernetumorer starter selve tumorbehandlingen med operation. Operation er den eneste nødvendige behandling for mange tumorer i hjerne eller rygmarv. For andre tumorer, blandt andet alle ondartede tumorer, må der, ud over med operation, også behandles med kemoterapi og/eller bestråling.
Eksempler på forskellige typer CNS-tumorer og deres behandling
(Alle skanninger viser dels et sidebillede, dels et tværbillede. Alle tumorer er markeret med røde cirkler) Tak til overlæge Peter Gideon, neuroradiologisk afsnit, Rigshospitalet for gennemgang af billederne.
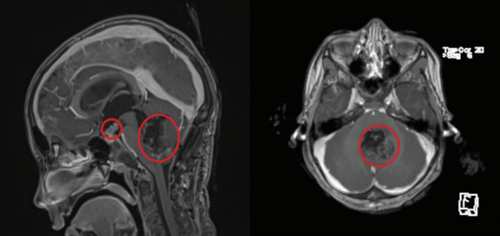
Tumor 1
Medulloblastom, den hyppigst maligne hjernetumor hos børn og unge. Hos denne patient med spredning til hjernens hulrum (den lille cirkel). Behandlingen bestod hos dette barn af operation med fjernelse af den store tumor bagtil, så kemoterapi i 18 uger, så strålebehandling i 6 uger og endelig en anden type kemoterapi i 24 uger.
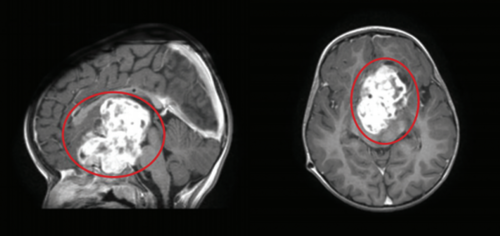
Tumor 2
Lavgradsgliom, den hyppigste ikke-maligne hjernetumor hos børn og unge. Her sidder tumor i synsbanerne midt i hjernen. Tumor voksede, så der var behov for behandling. En nålebiopsi fra tumor viste at der var tale om et lavgradsgliom. Hydrocefalus blev behandlet med en shunt. På grund af placeringen valgte læ- gerne i fællesskab at dette barns tumor burde behandles med kemoterapi i 18 måneder.
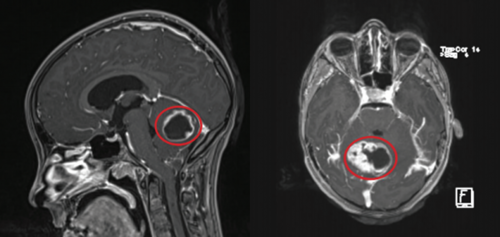
Tumor 3
Lavgradsgliom, den hyppigste ikkemaligne hjernetumor hos børn og unge. Her sidder tumor i lillehjernen. Tumor gav symptomer, så der var behov for behandling. På grund af placeringen valgte lægerne i fællesskab at dette barns tumor burde behandles med operation.
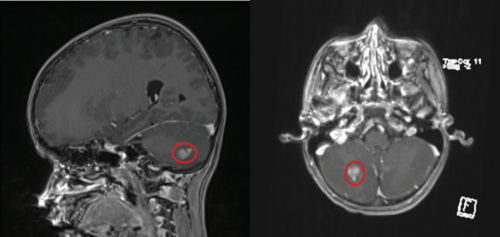
Tumor 4
En tilfældigt opdaget tumor. Barnet blev skannet på grund af hovedpine, men ud fra skanningen var det ikke sandsynligt ,at tumoren forklarede hovedpinen. MR-skanninger af tumoren gennem 6 år viste stort set uændret størrelse, og der har ikke været behov for at behandle tumoren. Hovedpinen er borte.
Særlig medicinsk behandling af tumorer i hjerne og rygmarv
Medicin af typen binyrebarkhormon (dexamethason eller prednison) kan bruges fra diagnosetidspunktet indtil den egentlige tumorbehandling er startet, hvis der er meget hævelse i hjernevævet rundt om tumor, eller hvis tumors tryk på omgivelserne giver alvorlige symptomer. Binyrebarkhormon virker altså ved at påvirke tumors omgivelser men behandler ikke selve tumor.
Epilepsimedicin bruges, hvis patienten har kramper eller andre anfald. Behandlingen fortsættes i et eller flere år efter at tumor er borte, for at give størst mulig chance for at patienten senere i livet kan være anfaldsfri uden at tage epilepsimedicin. Hormontilskud gives, hvis tumor eller tumorbehandlingen har medført hormonmangel. Dog gives der først tilskud af væksthormon, når behandlingen har været afsluttet i et år, og tumor enten er helt væk eller ikke viser tegn på at vokse.
Operation
Hjernetumorer giver ofte hydrocefalus (for meget vand i hjernens hulrum, ”vand i hovedet”). Hydrocefalus går nogle gange over, hvis tumor opereres bort, men andre gange må hydrocefalus behandles yderligere. Enten ved at lave en åbning i en bestemt hinde i hjernen (ventrikulostomi), eller ved at indsætte en tynd slange fra et af hjernens hulrum til bughulen. Slangen, som kaldes en shunt eller en ventil, indopereres skjult under huden.
Tumorer i hjerne og rygmarv fjernes oftest helt eller delvist ved operation, som foretages af neurokirurger.
Hvis lægerne vurderer, at forsøg på at operere tumor bort vil medføre for alvorlig skade, kan de vælge at nøjes med at tage en biopsi af tumor (vævsprøve). En biopsi kan tages ved operation (åben biopsi) eller som en nåleprøve (stereotaktisk biopsi).
Tumorvæv fra operation eller biopsi undersøges af neuropatologer, blandt andet ved mikroskopi. Efter nogle dages til en uges analyser kan neuropatologerne normalt bestemme tumors type. Ud fra dette afgør lægerne, om der bør gives supplerende behandling og i givet fald hvilken type behandling. Hjernetumorers type graderes også på en WHO-skala fra et (stabil eller langsomtvoksende, uden egentlige cancertræk) til fire (hurtigtvoksende, ondartet svarende til kræft andre steder i kroppen). Hjernetumorer af grad et og to kaldes også for lavgrads-tumorer, godartede, benigne eller ikke-maligne tumorer, og tumorer af grad tre og fire kaldes højgrads-tumorer, ondartede eller maligne tumorer.
Tumorens grad er kun én af mange ting, der siger noget om hvor svær en tumor er at behandle, hvor mange skader den kan give patienten, og dermed hvor meget tumor truer barnets funktion og dets liv. Andre ting, der også er med til at afgøre dette, er blandt andet barnets alder, tumors type og tumors placering. Det er specielt for tumorer i hjernen, at lavgrads-tumorer i nogle tilfælde kan give lige så mange problemer og være lige så livstruende som højgrads-tumorer. Det skyldes blandt andet, at tumorerne sidder i eller ved vores dyrebare hjerne og nogle gange vokser ind imellem det normale hjernevæv, så det ikke er muligt at fjerne hele tumor med en rand af normalt væv rundt omkring, når der opereres, sådan som man ville gøre med en tumor andre steder i kroppen. Derfor registreres både lavgrads- og højgrads-tumorer i hjernen i Cancerregisteret og Dansk Børnecancerregister, og patientforeningernes samt Børnecancefondens tilbud og legater er beregnet til både børn med lavgrads- og højgrads-tumorer.
Det kan være meget vanskeligt at operere en hjernetumor bort, fordi tumor oftest sidder omgivet af normalt hjernevæv. Ideelt set bør hele tumoren fjernes uden nogen skade på det normale hjernevæv. I praksis efterlader kirurgen i nogle tilfælde tumorvæv i hjernen, enten fordi patienten bliver akut dårlig, når man prøver at fjerne det, fordi tumorvævet sidder rundt om livsnødvendige strukturer, eller fordi det ikke er klart, om det er tumorvæv eller normalt hjernevæv. Det sidstnævnte kan vurderes mere sikkert, ved at supplere med en MR-skanning udført indenfor 2-3 døgn efter operationen. Hvis man formoder, at tumor er ondartet, hvis der er tegn på, at der fortsat sidder tumorvæv tilbage, og hvis kirurgen vurderer, at det kan opereres bort, vil man ofte gennemføre endnu en operation indenfor 1-2 uger efter den første. Det er meget sikrere for patienten, at få tumor fjernet ved flere operationer i træk, end at få fjernet raskt hjernevæv, som var mistænkt for at være tumor.
Ved mange typer af lavgradstumorer vil man lade en eventuel resttumor blive siddende og blot følge den med MR scanninger, fordi mange resttumorer ikke vokser og ikke giver symptomer.
Selvom operationen er vellykket, er det ikke altid, at de symptomer, som barnet havde før operationen, forsvinder. Undertiden må man også operere ind i sundt væv, for eksempel hvis tumor sidder dybt inde i hjernen. Derved kan barnet eller den unge få følgetilstande, for eksempel kraftnedsættelse eller lammelser af muskler. Både tumoren og operationen kan også ændre barnets psykiske tilstand. Disse følger af operation kan være forbigående eller blivende.
Stråler
Behandling med stråler kan bruges, hvis hjernetumoren er følsom for denne behandling. De fleste børn med ondartede hjernetumorer får strålebehandling som en del af den samlede behandling.
Man kan dels stråle mod hele hjernen og rygmarvskanalen for at modvirke eller behandle tumorspredning, dels stråle med højere doser mod det oprindelige tumorområde eller en eventuel tumorrest for at dræbe tumorvæv her og modvirke spredning. Man kan enten bestråle med fotoner (”almindelige stråler”) eller protoner (partikelbestråling). Fotoner og protoner er lige gode til at behandle tumor, men hos de fleste børn giver protonbestråling lavere stråledosis til det omgivende, normale væv, både i og udenfor hjernen. I så fald bliver visse sene bivirkninger til strålebehandlingen færre og mildere. For hver enkelt patient hvor vi anbefaler strålebehandling vurderer vi grundigt, sammen med strålespecialisterne fra voksen-onkologisk afdeling, om den konkrete patient i den konkrete situation vil have væsentlig fordel af, at bestråling gives med protoner i stedet for fotoner.
Protonbestråling kan endnu ikke gives i Danmark, så i givet fald henvises danske børn til behandling i udlandet, for eksempel i Houston, Texas, USA. Når vi anbefaler protonbestråling i udlandet, betales udgifterne af Sundhedsstyrelsen. Strålebehandling gives på en stråleafdeling (voksen-onkologisk afdeling).
Strålebehandling varer fire til seks uger, uanset om der anvendes fotoner eller protoner. Der gives bestråling alle hverdage. Hver behandling varer kun cirka 15 minutter. Da barnet skal ligge helt stille under behandlingen, må børn under 6 år oftest have en let bedøvelse til hver strålebehandling.
Strålebehandling gør ikke ondt, men kan give kvalme, træthed, hårtab, irritation af slimhinder og forbigående hæmning af knoglemarvens produktion af blodlegemer. I årene efter strålebehandling mod hjernen ses ofte langsommere intelligensmæssig udvikling og ændring af barnets psykiske tilstand. Jo yngre barnet er ved bestråling, jo hyppigere og mere alvorlige er følgetilstandene. Derfor strålebehandles børn under 2-3-4 år meget nødigt mod hjernen.
Strålebehandling mod de centrale dele af hjernen (hypofyse og hypothalamus) kan give forstyrrelser i de hormonsystemer, der styres herfra. Det drejer sig om væksthormon, stofskiftehormon, binyrebarkhormon og kønshormon. Disse hormonforstyrrelser kan udvikles gradvist over mange år. Efter strålebehandling mod hjernen bliver der derfor regelmæssigt foretaget blodprøvekontrol af hormonproduktionen, så man kan starte hormonbehandling, hvis der skulle komme forstyrrelser. Strålebehandling mod ryggen bremser væksten i rygsøjlen i de følgende år.
Kemoterapi
Behandling med kemoterapi kan bruges, hvis hjernetumoren er følsom for denne behandling. Afhængigt af tumors præcise type bruges forskellige typer kemoterapi, baseret på tidligere forsøg med stofferne. I forhold til strålebehandling giver kemoterapi flere bivirkninger under behandlingen men færre langtidsbivirkninger. Hvis tumor er følsom for kemoterapi, kan behandlingen i nogle tilfælde gøres ekstra effektiv, ved at kemoterapi gives både i blodbanen og direkte ind i cerebrospinalvæsken – den væske som hjernen og rygmarven ligger i. Det gøres via et særligt indopereret kammer på kraniet, som kaldes et Omaya-reservoir. Da strålebehandlingens senfølger er mere alvorlige, jo yngre barnet er ved bestrålingen, bruger vi, alt andet lige, oftere kemoterapi hos yngre børn, specielt børn under 2-4 år.
Prognose ved tumorer i hjerne og rygmarv
Samlet set er tre fjerdedele af børn med hjernetumor fortsat i live 5 år efter diagnosen, og de fleste vil være helbredt. Overlevelsen afhænger blandt andet af tumors type, tumors størrelse og placering, om det er muligt at operere hele tumoren bort, om der er spredning (metastaser) af tumoren ved diagnose og af barnets alder. Funktionsniveauet hos de børn, der overlever en hjernetumor, varierer meget: Et stort antal børn, som kun er behandlet med operation og eventuelt med kemoterapi, har ret få langtidsfølger, mens børn, der har fået en større blivende neurologisk skade efter operation, og/eller har fået strålebehandling, ofte har mere alvorlige følgevirkninger, specielt hvis det har været nødvendigt at bestråle hele hjernen.
Samarbejde på det enkelte hospital, i Danmark og internationalt
Børn og unge med tumorer i hjerne og rygmarv bliver i Danmark undersøgt, behandlet og kontrolleret i et tæt samarbejde mellem de forskellige lægelige specialer og andre faggrupper. For eksempel sygeplejerske, fysioterapeut, ergoterapeut, psykolog, socialrådgiver og diætist. Vi vurderer sammen, hvilke undersøgelser, behandlinger, genoptræning og kontrolundersøgelser der vil være bedst for hver enkelt patient. Dette sker blandt andet ved fælles møder (konferencer), hvor de relevante fagpersoner alle deltager. Og for at få det komplekse forløb på mange afdelinger til at forløbe glat, bruger vi meget tid på koordinering.
Den 1. januar 2011 blev mange af de lægelige specialer organiseret på en ny måde i Danmark. I den forbindelse blev der lavet samarbejdsaftaler mellem de fire danske hospitaler som behandler børn og unge med kræft, så afdelingerne i Odense og København arbejder tæt sammen, lige som der er en samarbejdsaftale mellem afdelingerne i Aalborg og Aarhus.
For børn og unge med tumorer i hjerne og rygmarv betyder det at operation for hjernetumor nu kun foretages i Aarhus og København, at strålebehandling for hjernetumor nu kun foretages i Aarhus, København eller, hvis der skal gives protonbestråling, i udlandet. Endelig er det aftalt at kemoterapi for tumorer i hjerne og rygmarv kun gives i Aarhus, Odense og København.
De fleste danske børn og unge, som behandles for en tumor i hjerne eller rygmarv med stråler eller kemoterapi, behandles i henhold til europæiske behandlingsanvisninger (protokoller), som betragtes som tidens bedste bud på en standardbehandling. I visse tilfælde opfordrer vi til, at barnet behandles som deltager i et behandlingsforsøg med randomisering, det vil sige lodtrækning mellem to formodet ligeværdige behandlinger. I så fald bliver forældre og barn grundigt informeret af deres læge om denne mulighed.
Behandlingsforsøg med randomisering bruges, når de forsøgsansvarlige læger vurderer, at begge behandlinger er virksomme, men ikke har dokumentation for, hvilken behandling der er mest effektiv, eller alternativt har færrest bivirkninger med samme effekt. Via dette samarbejde har vi tæt kontakt med netværket af europæiske specialister vedrørende de enkelte sygdomme, og vi diskuterer hyppigt særligt vanskelige eller usædvanlige tilfælde med dette netværk.
Tumorer: Tumorer i hjerne og rygmarv hos børn og unge er i sig selv sjældne, og de enkelte tumortyper tilsvarende sjældnere. Derfor samarbejder vi med netværket af europæiske specialister.


